Epidemiología
El virus del papiloma humano (VPH) es la infección de transmisión sexual más frecuente: gran parte de la población sexualmente activa habrá estado en algún momento de su vida en contacto con el virus.
Se estima que puede afectar hasta el 30% de mujeres menores de treinta años. Una cifra que desciende al 12% superada esta edad. De hecho, cualquier persona puede infectarse, independientemente del número de parejas y prácticas sexuales que tenga. Por ello, es importante protegerse debidamente utilizando el preservativo. Sin embargo, una vez detectado el virus, resulta imposible determinar en qué momento se produjo la infección, ya que ésta puede mantenerse indetectable en los chequeos médicos durante años.
Aunque la prevalencia del VPH en el público masculino es más baja y faltan estudios que confirmen los datos, se estima que el 70% de hombres será positivo en algún momento a lo largo de su vida.
A pesar de estas cifras, en la mayoría de los casos no tendrá graves consecuencias: el 80% de ellos eliminará el virus de manera espontánea en un período de dos años.
Clasificación
Según la Organización Mundial de la Salud (OMS), podemos clasificar el VPH en tres grandes categorías, según su capacidad para producir cáncer: bajo, medio o alto riesgo.
Además, los VPH se clasifican numéricamente según el orden en que los distintos tipos han sido descubiertos. En estos momentos, la comunidad científica tiene detectados más de 200 tipos virales, 40 de los cuales infectan el área genital, y 15 de ellos son de alto riesgo y, por tanto, tienen potencial para producir algún tipo de lesión en los órganos sexuales que puede evolucionar a cáncer.
VPH DE BAJO RIESGO
Son los más comunes y los que pueden provocar verrugas genitales o condilomas acuminados, y cambios leves en el cuello del útero femenino. Sin embargo, no tienen potencial para provocar cáncer ni lesiones graves y, en la mayoría de casos, desaparecen por sí mismos en una media de dos años. Los más comunes son los tipos 6 y 11.
VPH DE RIESGO MEDIO
Todavía no se ha podido determinar si el riesgo de provocar algún tipo de cambio maligno en las células es alto o es bajo. Algunos tipos que pueden incluirse en esta categoría son el 26, el 53 y el 73.
VPH DE ALTO RIESGO
Se trata de los menos frecuentes pero los más graves, ya que tienen potencial para provocar lesiones en el cuello del útero o cérvix que comienzan siendo de menor gravedad, pero que pueden evolucionar a cáncer cervicouterino si no se detectan y se tratan adecuadamente a tiempo. Los serotipos de alto riesgo son los habitualmente más relacionados con la patología invasiva, siendo responsables de prácticamente todos los cánceres cervicales; de entre el 70 y el 90% de los de vagina y ano; del 40% de los de vulva y del 20% de los de orofaringe. Solamente el 16 y el 18, los más importantes, están relacionados con el 70% de todos los tumores cervicales.
De qué depende la reemisión espontánea del VPH
1. EL TIPO VIRAL:
Hay muchos tipos diferentes de VPH que están clasificados dependiendo de si tienen un alto riesgo para el desarrollo del cáncer de cuello uterino (los más comunes son los tipos 16 y 18) o un bajo riesgo (los más comunes son los tipos 6 y 11). Algunos tipos, como el 16, son más difíciles de eliminar que otros. El tipo viral es el único factor que no puede ser modificable.
2. EL ESTADO INMUNITARIO:
Cuando nuestro sistema de defensas natural está debilitado, nuestro organismo tiene más dificultades para combatir cualquier amenaza externa.
En la mayoría de casos, nuestro sistema de defensas eliminará el virus en un periodo de dos años. Sin embargo, en ocasiones, nuestro sistema inmunológico no es capaz de eliminarlo ya que la estructura del virus puede permanecer indetectable durante un largo periodo de tiempo. Es cuando el VPH persiste que puede dar lugar a lesiones que, con el tiempo, y siempre que no sean debidamente tratadas, pueden evolucionar a un estadio más grave.
El motivo de su difícil detección es que se trata de un virus pequeño y sin cápsula, es decir, que no cuenta con la envoltura que lo haría detectable para nuestro sistema natural de defensas.
Su capacidad de infección viene determinada por algunos factores predisponentes que pueden permitir que el virus copie su material genético en nuestras células y, por tanto, llegue a causar algún tipo de lesión.
La eliminación del VPH por parte de nuestro sistema inmunológico depende, en gran medida, de cuatro factores:
3. EL EQUILIBRIO DE LA MICROBIOTA VAGINAL:
A diferencia de la microbiota intestinal, es recomendable que la microbiota vaginal sea poco diversa y esté principalmente compuesta por Lactobacillus crispatus, una especie beneficiosa que se relaciona con la reemisión de VPH. Por el contrario, la diversidad microbiana con presencia de Gardanella vaginalis ha sido relacionada con mayor persistencia de la infección y estadios más graves de lesiones cervicales.
4. LA ESTRUCTURA HISTOLÓGICA DEL EXOCÉRVIX UTERINO:
El VPH tiene más problemas de persistir si nuestro cuello uterino está bien epitelizado y cuenta con zonas de transformación inexistentes o de extensión limitada.
Prevención del VPH
Existen cuatro maneras básicas de hacer prevención del virus del papiloma humano: la vacuna, las revisiones regulares ginecológicas, el uso del preservativo y una vida sexualmente responsable.
1. LA VACUNA
Se estima que la administración masiva de cualquiera de las tres vacunas que existen contra el VPH en chicas adolescentes antes de iniciar su vida sexual logrará reducir notablemente el riesgo de contraer la infección y, por tanto, de desarrollar cáncer de cérvix (la más completa protege contra los nueve tipos de virus más comunes, incluyendo siete de alto riesgo y dos de bajo riesgo). Especialmente, entre la población femenina de los países en vías de desarrollo, cuya mortalidad por cáncer cervicouterino es mucho mayor que en los países occidentales.
A pesar de que la inoculación tiene su máxima eficacia antes del primer encuentro sexual, también puede administrarse después. Además, también es recomendable la vacunación en los hombres, ya que se trata del principal grupo de población portador del virus.

2. LAS REVISIONES GINECOLÓGICAS
Son muy importantes ya que, con la realización de una citología cervicovaginal, el ginecólogo o experto en salud femenina podrá detectar la presencia de la infección, incluso en estadios muy iniciales. Lo que permitirá su tratamiento precoz y la notable disminución de la probabilidad de desarrollar estadios más graves que podrían pasar de forma silenciosa e inadvertida.


3. EL USO DEL PRESERVATIVO
Es esencial para reducir las posibilidades de transmisión, aunque debemos saber que su uso no nos protege 100% de la infección. Es importante tener en cuenta que, en un 40% de las veces, los profilácticos no se utilizan de forma adecuada, ya que suelen colocarse erróneamente al final de la relación sexual para evitar la eyaculación directamente en el interior de la vagina. Un buen uso del preservativo implica colocárselo desde el inicio del acto sexual y no quitárselo hasta el final.
4. LA EDUCACIÓN SEXUAL
Se trata de una herramienta imprescindible de prevención que debe utilizarse siempre en niños y adolescentes. El objetivo es proporcionarles información veraz sobre las implicaciones que puede llegar a tener la infección y cómo llevar a cabo una vida sexual responsable.

Además, mantener unos hábitos de vida saludables que incluyan una alimentación equilibrada y que estén alejados de tóxicos como el tabaco nos ayudará a reducir las posibilidades de contraer el VPH.
Transmisión y mitos acerca del VPH
La principal vía de transmisión del VPH es por contacto sexual directo, ya sea vaginal, anal u oral, o bien por el uso de objetos personales que hayan sido utilizados por una persona infectada. Por ejemplo, en el caso de juguetes sexuales que no hayan sido debidamente desinfectados.

Aunque existen muchos falsos mitos acerca de este virus, lo cierto es que, basándonos en la evidencia científica recopilada hasta el momento, se puede concluir que:
- Tanto la mujer como el hombre pueden contraerlo y transmitirlo.
- Puede tratarse de un virus que pase inadvertido y que no produzca ningún tipo de síntoma.
- Cuantas más parejas sexuales se tengan, mayor es el riesgo de transmisión, aunque basta haber tenido una sola relación sexual para contraer el virus.
- Aunque es muy poco común, no es imposible que una madre gestante transmita el VPH al bebé en el momento de dar a luz si cuenta con condilomas en el canal del parto, lo que podría ocasionar papilomatosis laríngea al recién nacido.

No se ha demostrado que el virus se transmita por:
- Ir a piscinas, jacuzzis, gimnasios o entorno deportivo.
- Asientos de baño.
- Besos en la boca.
- Abrazos u otros contactos físicos no sexuales.
- Higiene personal deficiente.
- Juguetes, alimentos o utensilios.

Síntomas de VPH
¿Cómo saber si se tiene la infección por el virus del papiloma humano?
Como ya hemos mencionado, en muchas ocasiones el VPH actúa de manera silenciosa y no es posible darnos cuenta de su existencia. Es por ello que resulta tan importante acudir a las revisiones ginecológicas periódicas, que incluyan una citología.
Si esta prueba tiene un resultado sospechoso, será necesario realizar un seguimiento médico, así como las demás pruebas que el especialista determine necesarias.
Es importante tener en cuenta que la infección por los distintos tipos de VPH es muy variada y que sus manifestaciones clínicas pueden ser muy distintas
- Lesiones visibles o clínicas.
- Lesiones no visibles o subclínicas, pero diagnosticadas por algún método, generalmente celular.
- Lesiones latentes, en las que la infección está presente, pero en un estado inactivo
¿Qué puede pasar si se tiene el VPH?

La infección por el virus del papiloma humano sigue un curso evolutivo y no es sinónimo de cáncer, por lo que un diagnóstico positivo de transmisión no debe ser motivo de alarma.
Suele iniciarse sin ningún tipo de síntoma o manifestación, de manera que solo es detectable a través de la citología o de otras técnicas diagnósticas.
También puede tratarse de una infección latente, cuando se diagnostica a través de una búsqueda intencionada mediante una colposcopia o biopsia.
Sin embargo, cuando nos enfrentamos a una infección con lesiones clínicas, los síntomas pueden ser muy diversos, siendo los condilomas o verrugas genitales algunos de los más frecuentes.
Condilomas o verrugas genitales causadas por el VPH de bajo riesgo
Se trata de lesiones visibles que pueden aparecer tanto en el cérvix como en otras zonas de los genitales femeninos o masculinos como la vagina, la vulva, la uretra, el ano, el pene, el periné, la laringe o la piel.
Aparecen como lesiones irregulares, descritas a menudo como la forma de una coliflor. Pueden ser del mismo color de la piel, o bien rosadas o blancas, únicas o múltiples, blandas, de tamaño variable o confluentes.
Aunque las verrugas genitales deben ser tratadas y pueden producir molestias al paciente, su pronóstico no conlleva mucha gravedad y raramente derivan a lesiones cancerosas.
Lesiones en el cuello del útero causadas por el VPH de alto riesgo
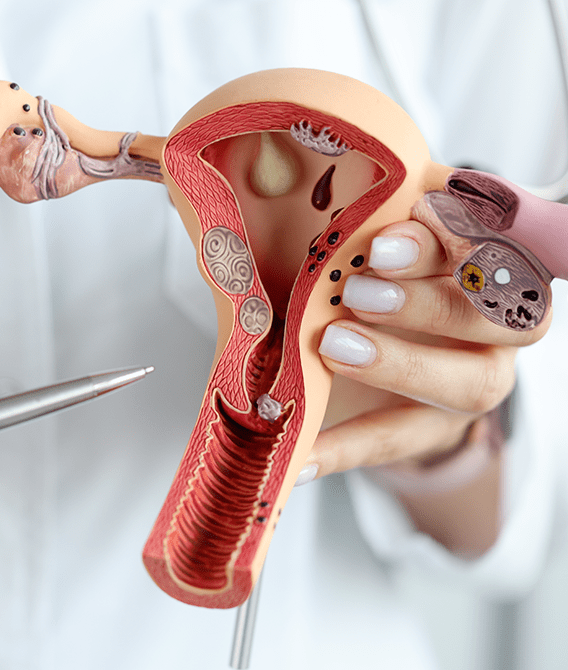
El cuello del útero o cérvix es el área genital con mayor riesgo para que se produzcan infecciones persistentes por VPH.
Una vez se ha producido la infección, el virus empieza a dividirse dentro de las células de nuestro cuello del útero y a cambiar su morfología. Cuantas más células se vean alteradas, mayor será la gravedad de las lesiones premalignas que podrían dar paso a la aparición de cáncer.
Según el grado de afectación, podemos distinguir entre:
- Lesiones de bajo grado (LSIL) o menor gravedad, con una alta probabilidad de ser eliminadas de manera espontánea por nuestro sistema inmune.
- Lesiones de alto grado (HSIL) o mayor gravedad, que tienen una mayor probabilidad de persistencia y un mayor riesgo de evolucionar a cáncer cervical.
En cualquier caso, el ginecólogo o experto en salud femenina será quién determine cuál es la conducta más indicada a seguir en función del caso concreto de cada paciente.